Миеломная болезнь (синонимы: множественная миелома, лимфоцитарный лейкоз, болезнь Рустицкого Калера, генерализованная плазмоцитома) — сложный злокачественный процесс, суть которого — в патологии кроветворения.
Патология самым прямым образом затрагивает и костную систему, вызывая множественные патологические переломы, при этом также страдают и другие органы. Итак, миелома — что это такое, каковы лечение и прогноз этого сложного заболевания?
- Миеломная болезнь — в чем ее опасность?
- Данные статистики
- Почему возникает миеломная болезнь
- Виды и классификации миеломы
- Стадии миеломной болезни
- Симптомы миеломной болезни
- Рентгенографические и лабораторные признаки
- Признаки поражения других органов
- Клинические симптомы
- Диагностика и лечение миеломной болезни
- Химиотерапевтическое лечение множественной миеломы
- Препараты нового поколения
- Сопутствующее лечение при миеломе
- Прогноз миеломной болезни
Миеломная болезнь — в чем ее опасность?
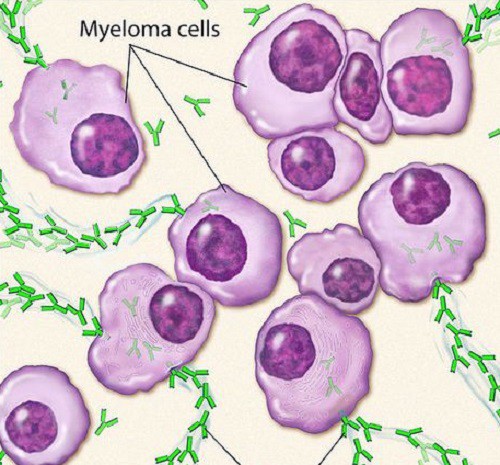
Множественная миелома поражает преимущественно костный мозг, вызывая в нем появление мутировавших В-лимфоцитов (плазмоцитов), с возможностью очень быстрого неконтролируемого деления (пролиферацией) и производства клональных иммуноглобулинов (ИГ или, как их еще называют, парапротеинов).
Нормальные иммуноглобулины необходимы организму для борьбы со всевозможными болезнями, но злокачественные плазмоциты производят их клоны, при этом компетентные иммунные клетки угнетаются. В связи с этим у больного развивается синдром иммунодефицита, и он начинает часто болеть, подхватывая безобидные для нормальных людей всевозможные инфекции, чаще всего респираторные.
Но главные опасности множественной миеломы это:
- быстро прогрессирующий остеопороз или литическая костная остеокластическая резорбция (целые участки костей в течении короткого временного периода буквально рассасываются, сама кость становится мягкой — ее можно разрезать ножом);
- способность плазмоцитарных мягких опухолей поражать другие органы (легкие, головной и спинной мозг, лимфатические узлы, желудок, кишечник), образуя в них кальцинирующие метастазы;
- катастрофическое снижение гемоглобина, из-за чего развивается анемия, тромбоцитопения;
- развитие повышенной вязкости крови (гипервискозного синдрома) из-за огромного количества парапротеина в крови;
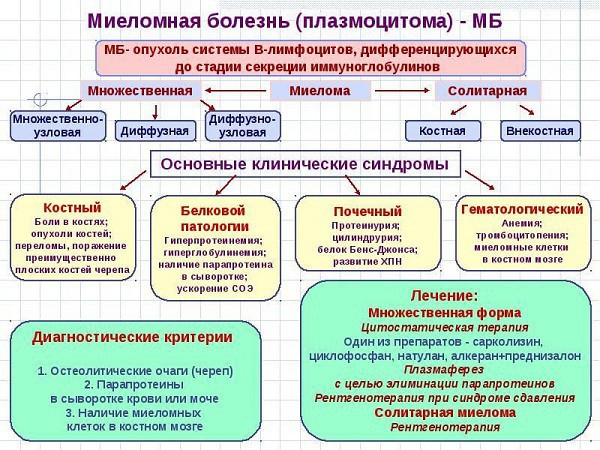
- амилоидоз, поражающий почки, миокард, кровеносные сосуды.
Данные статистики
- Генетические факторы:
- Заболевают миеломой чаще в пожилом возрасте, более всего подвержены риску мужчины после шестидесяти лет.
- Замечена зависимость частоты заболевания от цвета кожи (у людей с темным цветом кожи она, как предполагается, развивается чаще).
- Распространенность заболевания:
- в России — 1 ч. из 100 тыс.;
- США — 3 ч. из 100 тыс.
- Смертность: от 0.8 до 1 на 100 тыс. человек.
Почему возникает миеломная болезнь
Отчего у человека могут внезапно появиться симптомы этого страшного заболевания, и что запускает механизм мутации иммунных плазматических клеток, неясно до сей поры. Но есть предположения, что способствовать развитию миеломной болезни могут такие причины:
- наследственные факторы;
- радиоактивное облучение;
- слишком частое нахождение на солнце;
- злоупотребление соляриями;
- частое прибегание к методам лазерного и фото-облучения.
Виды и классификации миеломы
Миелома по современным критериям способна принимать три формы:
Симптоматическая миелома:
- подтверждена лабораторным путем (повышены уровни плазмоцитов и иммуноглобулина в крови или моче);
- имеются также признаки гиперкальциемии, анемии, миеломной почки, поражения костей.
Бессимптомная миелома.:
- нет поражений органов-мишеней, но есть плазмоцитов и парапротеиноз в крови или моче.
Моноклональная неуточненная гаммапатия (MGUS):
- отсутствуют симптомы в анализах сыворотки (мочи) и поражения органов.
По характеру Миеломная болезнь может быть:
- диффузной остеопоротической;
- диффузно-узловой (области диффузного остеопороза сочетаются с участками литического растворения кости);
- многоузловой или солитарной (есть несколько или всего один узел поражения);
- остеосклеротической (с формированием участков с повышенной плотностью — редкая форма миеломы).
Также разделяют виды миеломы по классу секретируемых ими иммуноглобулинов ИГ — всего различают четыре вида М. по классу ИГ (G, A, D и Е). Частота при этом следующая:
- G-миелома — 60%;
- А-миелома — 25%;
- D-миелома — всего около 3%;
- Е-миелома очень редкая форма.
Отдельно выделена М. Бенс-Джонсона, при которой происходит секреция легких цепей ИГ типа Х: на нее выпадает примерно 10% от общего количества больных.
По морфологии (типу клеточного строения) различают плазмоцитарную, плазмобластную, мелкоклеточную и полиморфно-клеточную опухоль.
Стадии миеломной болезни
Для определения стадийности огромную роль играют лабораторная диагностика (биохимический анализ сыворотки крови и мочи) и рентгенография скелета.
Используется сегодня одновременно две классификации:
- первая (ISS) — по уровню микроглобулина и альбумина в крови;
- вторая (Дьюри-Салмона) — с учетом показателей гемоглобина (Нв); уровня Са в крови; ИГ в сыворотке крови; легких цепей ИГ суточном объеме мочи; показаний рентгенографии скелета.
Введение второй классификации необходимо было, так как при почечных заболеваниях, гипертонии, диабете также возможно повышение микроглобулина.
Первой стадии миеломы, по обеим классификациям, соответствуют такие признаки:
- микроглобулин (МГ): менее 3.5 Мг/л;
- альбумин (А): не меньше, чем 3.5 г/дл;
- Нв > 100 г/л;
- уровень Са — норма;
- ИГ класса G (lgG) — менее 50 г/л (lgA < 30 г/л);
- легкие цепи ИГ в суточном V мочи < 4 г;
- в костях — остеопороз или одиночная опухоль.
Миеломная болезнь второй стадии:
- МГ < 3.5 Мг/л при, А < 3.5 г/дл или МГ от 3.5 до 5.5 при любом уровне альбумина;
- остальные критерии причисляют ко второй стадии, если они не соответствуют ни первой, ни третьей.
Генерализованная плазмоцитома 3-й стадии:
- МГ — не менее 5.5 Мг/л;
- Нв < 85;
- Са > 120 Мг/л;
- LgG > 70 (lgA > 50 г/л);
- экскременты легких иммуноглобулиновых цепей в суточной моче > 12 г.
Также обращают внимание на повышенное содержание креатинина в крови: критерием является показатель 20 Мг/л. Все стадии заболевания иногда делят еще и на подстадии, в зависимости от уровня креатинина.
Симптомы миеломной болезни
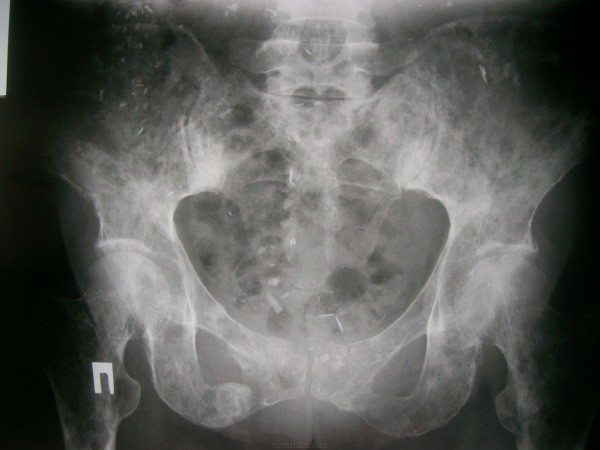
Главный признак миеломы — поражение преимущественно плоских костей (но иногда и трубчатых). Она часто выбирает мишенью кости таза, черепа, ребра.
Рентгенографические и лабораторные признаки
На рентгенографии видны пазухи (участки, в которых произошел лизис): они выглядят так, как будто бы над костью поработал пробойник. Предположительно, это происходит из-за того, что под влиянием ИГ возрастает активность остеокластов, отчего и возникает костная резорбция.
В крови больного происходят изменения:
- в начале заболевания отмечается повышение РОЭ;
- по мере развития процесса прогрессирует анемия (негемолитическая нормохромная) с падением Нв ниже 100 г/л (в 3-й стадии — ниже 85);
- количество плазмоцитов превышает 10% от общего кол-ва клеток крови, а в третьей стадии болезни может достигать 50 — 70%;
- повышается уровень ИГ (lgA, LgG или других классов).
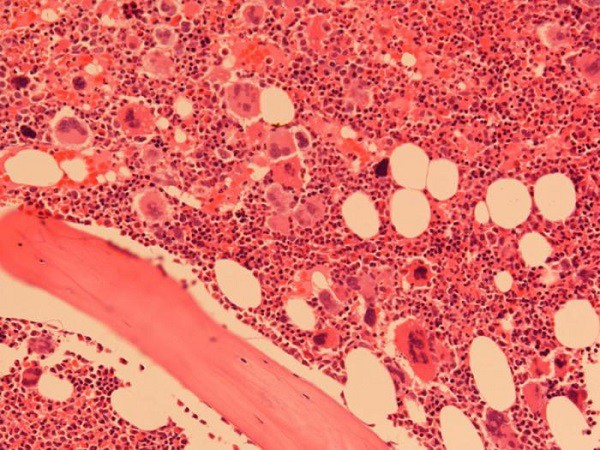
Исследование пунктата костного мозга показывает его пестрый состав:
- большое количество разросшихся плазмоцитов разных форм, среди которых различаются плазмобласты и атипичные клетки;
- гипертрофия ИГ-структур (эндоплазмы, полирибосом, комплекса Гольджи);
- прорастание плазмоцитов в соседние ткани.
Иногда плазмоцитома может даже прорастать из черепа или позвонков в твердые мозговые оболочки головного и спинного мозга. Опухолевые же клетки из ребер грудной полости пролиферируют в плевру и легкое.
Возможна также пролиферация плазмоцитов в других органах кроветворения (но в меньшей степени, чем при болезни Вальденстрема): печени, селезенке, лимфоузлах.
Признаки поражения других органов
- В кровеносных сосудах — проявление амилоидного атеросклероза (амилоидные отложения на стенках сосудов).
- Амилоид способен также откладываться в мышцах и костях, формируя там большие опухоли; сухожилиях, кожных слоях, синовиальных капсулах и сумках; сердечных клапанах; языке и роговице глаза.
- Миеломный нефроз (миеломная почка):
- отложение белка и солей кальция в почечных канальцах;
- дистрофия и разрушение эпителия почки;
- иногда пролиферация плазмоцитов в строму;
- нефрогидроз, проявляющийся в отечности и увеличении размера почки;
- склеротизация паренхимы (она уплотняется и сморщивается).
Клинические симптомы
Миеломная болезнь внешне проявляется:
- в оссалгиях (болях, ощущающихся в костях);
- внезапных переломах;
- симптомах радикулита (возникают в том случае, если миелома сдавливает нервные корешки);
- признаках паралича конечностей (параплегиях) и мышц (гемиплегиях);
- миелопатиях и церебральных симптомах (при прорастании плазмоцитомы в спинной или головной мозг);
- образовании крупных мягкотканных сателлитов;
- возникновении типичной картины злокачественных процессов в органах при поражении их плазмоцитомой (боли в органах, увеличение лимфаузлов, печени
и т. д. ); - при прорастании опухолью плевры или стенок брюшины — симптомах плеврита или асцита;
- признаках почечной недостаточности, сердечно-сосудистых и др. патологий.
Диагностика и лечение миеломной болезни
- Очень важна для повышения прогноза выживаемости раннее рентгенографическое обследование, при которой одним из ранних признаков может быть обнаружение диффузного остеопороза или одиночного узла.
- В общем анализе крови нужно обратить внимание на высокую РОЭ.
- При подозрении на миелому необходимо немедленно провести с применением специфических антисывороток анализы (иммуноэлектрофорез, иммунодиффузия) для определения уровня парапротеина (ИГ).
- Большое диагностическое значение имеет трепанобиопсия, при которой из кости берется кусочек костного мозга и тщательно изучается под микроскопом: метод позволяет выявить появление злокачественных плазмоцитов и определить тип миеломы.
Миеломная болезнь дифференцируется от следующих патологий:
- макроглобулинемии (или болезни Вальденстрема), поражающей преимущественно мягкие органы кроветворения, но не костный мозг;
- костных метастазов от других злокачественных патологий;
- лейкозов другого типа;
- костной гранулемы;
- остеодистрофии;
- остеомаляция;
- доброкачественной гаммапатии.
Основная сложность лечения миеломы — она почти всегда дает рецидивы, и ее клетки приобретают резистентность к используемым препаратам, поэтому их приходится комбинировать или менять.
К лечению миеломы прибегают только при симптоматической форме. При бессимптомной вялотекущей болезни ограничиваются лишь клиническим наблюдением и симптоматическим лечением, ввиду токсичности базисной терапии.
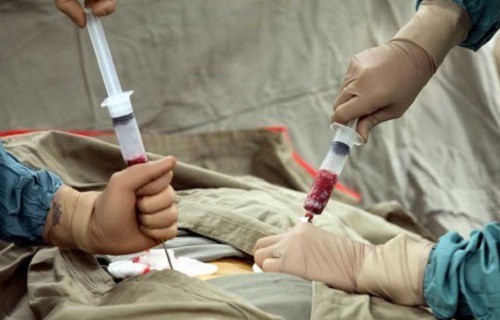
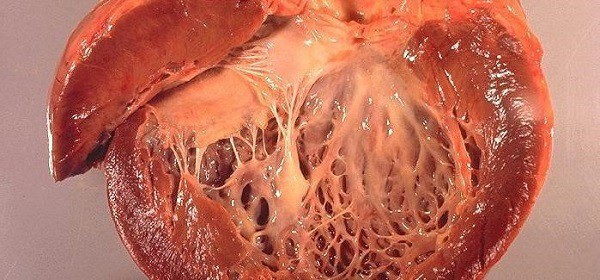
На фото: Трансплантация донорских стволовых клеток.
Основные методы лечения лимфоцитарного лейкоза — это:
- Химиотерапия (ХТ): подбирается препарат, в соответствии с показателями крови, а также с учетом первичности или рецидивности процесса.
- Лучевая терапия: используется в основном при солитарной форме или при наличии нескольких миеломных узлов. ЛТ позволяет добиться очень хороших результатов, ее часто проводят после операции для уничтожения потенциально оставшихся пролиферативных плазмоцитов. Также лучевой способ применяется как паллиативное лечение у пожилых и слабых больных, которые не могут выдержать химиотерапию. При многоузловой или диффузной форме этот способ малоэффективен.
- Трансплантация донорских гемопоэтических стволовых костных клеток (ТГСК): это на сегодня самый предпочтительный способ лечения миеломы, который в основном назначается в молодом и детском возрасте при агрессивной форме болезни, а также при рецидивах. Трансплантация позволяет полностью излечить миелому, в том случае, если удается провести удачно первый этап лечения (высокие дозы ХТ) и выдержать последующие осложнения после самой трансплантации. Однако для пожилого больного этот способ просто убийственен, так как сопряжен с предварительной высокодозной химиотерапией, уничтожающей почти все собственные плазмоциты и другие иммунные тела: если этого не сделать, наступит реакция отторжения аутотрансплантата, то есть инородных стволовых клеток.
- Хирургический способ — проводится при солитарных операбельных узлах.
Химиотерапевтическое лечение множественной миеломы
В середине прошлого появились такие препараты для лечения миеломы как мелфалан, сарколизин и циклофосфан, которые применяются и по сей день. Сегодня, помимо них, используются также винкристин, доксорубицин, бортезомиб, кармустин, препараты второго и третьего поколения.
Препараты используют как по отдельности, так и в комбинации друг с другом и со стероидными препаратами (целью последних является экстренное поддержание стремительно падающего при химиотерапии иммунитета). Способ приема — внутривенные капельные инфузии. Продолжительность ХТ составляет обычно пять — шесть курсов, с перерывами между ними 1 — 1.5 мес.
Так общеприняты сегодня следующие химиотерапевтические схемы:
- ВАД: винкристин (суточная доза — 0.4 Мг) + доксорубицин (суточная доза — 9мг/м2) + дексаметазон (40 мг в день). Курс — от 1 до 4 дней. Дексаметазон продолжают вводить дополнительно еще по четыре дня, начиная с 7-го и 17-го.
- М2: первый день — винкристин (1.4 Мг/м2) + кармустин (20 Мг) + циклофосфамид (400 Мг) + мелфалан (8 Мг/м2) + преднизолон (40 Мг); последующие 6 дней — только мелфалан и преднизолон.
Лечение подбирается химиотерапевтом индивидуально для каждого пациента, с учетом типа и характера миеломы, степени тяжести болезни, возраста и состояния больного.
Врач учитывает следующие рекомендации:
- Мелфалан рекомендуется до 60 лет, и если состояние больного позволяет ему выдержать высокие токсичные дозы. Препарат обычно назначают перед проведением трансплантации костного мозга.
- Циклофосфан хорош тем, что это довольно мягкий химиопрепарат, который допустим при пониженных лейкоцитах и тромбоцитах. При монотерапии циклофосфаном его суммарная доза за курс составляет от 6 до 10 г (по 200 г ежедневно или по 400 через день).
- Сарколизин назначается только при хороших показателях крови (лейкоциты — не менее 4000 ед/мкл, тромбоциты — 100 тыс. Ед/мкл.).
Препараты нового поколения
Одним из современных химиопрепаратов нового поколения является леналидомид, который одновременно подавляет рост опухоли и активизирует иммунитет. Он показал свою высокую эффективность у большей половины больных, и у него самые высокие показатели по ремиссии (до полутора лет) и общей выживаемости (до 3.5 лет).
Леналидомид также используется в качестве поддерживающего лечения после трансплантации ТГСК, и при рецидивах как средство второй линии лечения, иного принципа действия. Ранее в этих целях применялся только лишь бортезомиб (ингибитор протеосом), более токсичный препарат.
Если же миелома не реагирует на терапию второй линии, то тогда прибегают к новейшим препаратам 3-го поколения — помалидомиду и карфилзомибу:
- Первый (помалидомид) прекращает цикл деления клеток миеломы и нарушает их связь с другими микроэлементами.
- Второй (карфилзомиб) является селективным препаратом, избирательно действующим на протеолитические ферменты (протеазы).
Сопутствующее лечение при миеломе
- Для предотвращения переломов назначают бисфосфонаты (золедронат, памидронат).
- При гиперкальциемии эффективны цитостатики с кортикостероидами, принимаемыми в высоких дозировках (до 100 Мг/день).
- При гипервискозных симптомах показан плазмафарез (до 10 сеансов). Плазмафарез также помогает уменьшить гиперкальциемию.
- Проводится поддерживающая противоанемическая терапия: прием эритропоэтина, прямое переливание донорской крови.
- При почечной недостаточности — соответствующая этой болезни терапия, в том числе и гемодиализ.
- При инфекционных осложнениях назначаются антибиотики.
- Симптоматическое лечение: анальгетики, гормоны, витамины.
Прогноз миеломной болезни
Миелома — неизлечимое, часто рецидивирующее заболевание, поэтому справиться с ней сложно, но возможно. Самый лучший прогноз дает трансплантация стволовых клеток: у половины больных наступало полная ремиссия, то есть выздоровление, у другой половины наблюдалось продление жизни до пяти лет.
Химиотерапия без трансплантации в среднем удлиняет жизнь на 3 — 3.5 г.
Сегодня разработаны медицинские программы, позволяющие повысить выживаемость пациентов до пяти лет, а порой даже до 10 лет (без лечения продолжительность жизни больных составляет примерно 1.5 года).
Показатели выживаемости условны, ведь наблюдение велось далеко не за всеми больными, а возможности и силы человека порой велики. Поэтому не нужно пугаться диагноза «миеломная болезнь», а нужно всеми возможными методами с ней бороться.